Los cambios cutáneos asociados a la enfermedad tiroidea incluyen lesiones específicas como el quiste del conducto tirogloso y las metástasis cutáneas, signos inespecíficos como los secundarios a cambios hormonales por hiperfunción e hipofunción, y cambios dermatológicos asociados a enfermedades tiroideas, de los que aportamos dos ejemplos clínicos.
La tasa de prevalencia del hipotiroidismo primario autoinmune (PAIH) es del 5%, y hasta del 8,3% si se incluye el hipotiroidismo subclínico1. Las manifestaciones cutáneas asociadas al PAIH incluyen una serie de enfermedades de la piel comunes a los pacientes con esta afección (definidas como la presencia de autoanticuerpos incluso en un estado eutiroideo) y otras directamente dependientes de la función tiroidea.
En el primer grupo, la frecuencia de la disfunción tiroidea es variable, presentándose en el 40-70% de los pacientes con manchas de melanina de localización centrofacial, en el 42% de los varones y el 62% de las mujeres con vitíligo, en el 50% de los pacientes con candidiasis mucocutánea crónica, en el 34% de los pacientes con dermatitis herpetiforme, en el 8% de las reacciones de hipersensibilidad retardada y en el 8% de los pacientes con alopecia areata. La enfermedad tiroidea autoinmune también se asocia comúnmente con el pénfigo y otras enfermedades bullosas, el lupus eritematoso sistémico, la esclerodermia, el sarcoma de Kaposi, el eritema anular centrífugo, el granuloma anular generalizado, reticulohistiocitosis multicéntrica, pseudoxantoma elástico, mucinosis eritematosa reticular, anemia (anemia perniciosa, aplasia de glóbulos rojos), herpes gestacional, dermatomiositis, síndrome de Sjögren, polimiositis, otras enfermedades endocrinas (acantosis nigricans, neoplasia endocrina múltiple, síndrome de McCune-Albright, síndrome de Sweet), síndrome CREST (calcinosis, síndrome de Raynaud, disfunción esofágica, esclerodermia y telangiectasia), la psoriasis, el síndrome de Cowden con hamartomas múltiples, el síndrome ANOTHER (alopecia, distrofia ungueal, hipohidrosis y efélides), las acropacías2 y las manifestaciones atópicas como la urticaria, el dermatografismo y el angioedema.3-5
Los cambios cutáneos directamente dependientes de la hipofunción tiroidea incluyen:
- –
Piel típicamente seca, pálida y fría debido a la disminución del flujo capilar, la sudoración y la termogénesis; queratodermia palmoplantar, que puede generalizarse y convertirse en xerodermia, pero que responde de forma espectacular al tratamiento sustitutivo.
- –
Ceratosis pilaris de los folículos que conduce a la alopecia permanente, al adelgazamiento del cabello y a la pérdida lateral de las cejas. Puede asociarse a livedo reticularis en las extremidades.6
- –
Mixedema generalizado o mucinosis cutánea, debido a la acumulación de ácido hialurónico y glicosaminoglicanos en la piel. Esto provoca la facies característica del hipotiroidismo: piel gruesa, edema periorbital y engrosamiento de las mucosas con disfonía. Puede haber hiperpigmentación periocular (signo de Jellinek)7 e hipercarotenemia debido a la falta de metabolismo hepático del caroteno, que se acumula en la capa córnea, se excreta en el sudor y se deposita en zonas ricas en glándulas sebáceas.
- –
Una lesión infrecuente relacionada con el hipotiroidismo primario y el síndrome poliglandular autoinmune tipo I, el eritema anular centrífugo, consiste en una erupción en forma de anillo con aclaramiento central que se produce en las nalgas, los muslos y la parte proximal de los brazos. El examen histológico muestra un infiltrado linfocitario perivascular en la dermis media y profunda.8
- –
El granuloma anular y el liquen plano oral, poco conocidos por la mayoría de los endocrinólogos, también pueden estar asociados al hipotiroidismo. Aquí se presentan dos casos y se analiza su relación con la enfermedad tiroidea autoinmune.
Caso 1
Una paciente fue remitida a los 41 años de edad por hipotiroidismo. Entre sus antecedentes figuraba una hija con vitíligo y PAIH, y la propia paciente había sido operada de melanoma in situ dos años antes y estaba en remisión. Las pruebas de laboratorio solicitadas por el departamento de dermatología revelaron un PAIH subclínico (TSH : 8,7mcU/mL, FT4 : 0,92ng/dL, ATA-TPO : >1300U/mL) que se controló en la clínica sin tratamiento. Nueve años más tarde, la paciente refirió afonía, piel seca y astenia con cambios menstruales posmenopáusicos (TSH: 8,34mcU/mL, FT4: 0,98ng/dL). Presentaba bocio de grado I con superficie irregular y una imagen ecográfica hipoecoica y pseudonodular de 8,7mm de tamaño en el polo superior del lóbulo izquierdo. Posteriormente, fue tratada con levotiroxina a dosis de 1,11mcg/kg (TSH: 2,18mcU/mL). Un año después, aparecieron lesiones papulares confluentes en la cara posterior de ambas piernas por debajo del hueco poplíteo. Se realizó una biopsia de las lesiones y se diagnosticó como granuloma anular (Fig. 1a y b). La paciente fue tratada con corticosteroides tópicos sin mejoría de las lesiones, y actualmente recibe terapia PUVA (psoralenos y radiación ultravioleta A).
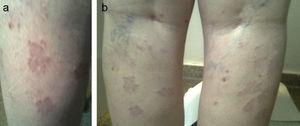 Figura 1.
Figura 1.a y b. Granuloma anular.
(0.07MB).El granuloma anular es una lesión indurada, no escamosa, que suele presentarse en las extremidades en forma de placas y pápulas anulares del color de la piel. Se considera una dermatosis crónica, benigna y autolimitada de etiología desconocida, caracterizada por una inflamación granulomatosa debida a un mecanismo de hipersensibilidad cutánea de tipo IV. Se ha sugerido una predisposición genética porque se ha relacionado con los haplotipos HLA-BW35 y HLA-A29. El granuloma anular se ha relacionado con la tiroiditis autoinmune (en el 5,7-12% de los casos),9,10 la diabetes mellitus y algunas neoplasias como el linfoma de Hodgkin. Por ello, los pacientes con granuloma atípico o los pacientes de edad avanzada deben ser examinados para descartar tumores sólidos y hematológicos, así como estados de inmunosupresión.11 Algunos autores postulan que su asociación con la enfermedad tiroidea autoinmune puede deberse al azar debido a su alta prevalencia, mientras que otros autores informan de una asociación estadísticamente más frecuente que explican por la predisposición genética, un mecanismo fisiopatológico autoinmune que induce la apoptosis o factores desencadenantes, comunes a ambas afecciones.10 Se cree que los queratinocitos, las células de Langerhans y los melanocitos liberan citocinas que estimulan las células inflamatorias. De las cuatro formas existentes (localizada, diseminada, lineal perforante y subcutánea), el granuloma anular generalizado, que consiste en 10 o más lesiones papulares que tienden a la confluencia anular, representa menos del 10% de los casos. La mayoría de los pacientes se diagnostican entre la cuarta y la séptima décadas de la vida. Las lesiones suelen estar localizadas simétricamente en el tronco y las extremidades. El examen patológico revela granulomas en empalizada con infiltración linfocítica perivascular y predominio de linfocitos T auxiliares. En más de la mitad de los pacientes, el granuloma se resuelve espontáneamente sin tratamiento en un plazo de dos meses a dos años, pero puede reaparecer hasta en un 40% de los casos, sobre todo en niños, y a veces puede persistir hasta 10 años. No suele ser necesario ningún tratamiento para la forma localizada y autolimitada. En los pacientes que demandan tratamiento o en el granuloma generalizado,9 pueden intentarse las inyecciones intralesionales de corticoides (triamcinolona 2,5-5mg/mL), la crioterapia y la electrodesecación, tras advertir a los pacientes de la posible aparición de atrofia o cicatrices.12 Otros tratamientos utilizados son el interferón beta-1, el PUVA, el ácido retinoico, el tacrolimus, el láser y el tratamiento con retinoides orales, la dapsona o la ciclosporina.13
Caso 2
Se trata de una paciente de 50 años de edad, con una historia familiar y personal irrelevante, que había sido controlada en la consulta de endocrinología desde 1998 por AIPH subclínica diagnosticada a los 38 años de edad, para la que no se había administrado ningún tratamiento hasta 2005. Los resultados de las pruebas de laboratorio en la menopausia incluían: TSH, 22mcU/mL; FT4, 0,81ng/dL; y ATA-TPO, >1300U/mL. La paciente presentaba un bocio pequeño y elástico de grado I sin evidencia clínica de disfunción hormonal o compresión del cuello. Se inició la terapia de reemplazo con una dosis de 1,77mcg/dL. La paciente refirió lesiones erosivas y ulcerosas en la mucosa oral desde el año 2000. La exploración física reveló lesiones reticulares blanquecinas en ambas mejillas con erosiones superficiales. Las pruebas de laboratorio, incluida la serología para la hepatitis C, fueron negativas. Sobre la base del diagnóstico de liquen plano oral, se inició un tratamiento con corticosteroides sistémicos y tópicos, antipalúdicos sintéticos y, finalmente, tras la reaparición al suspender el tratamiento, ciclosporina oral. En la última visita, persistían las lesiones de la mucosa oral en la cara interna de la mejilla, y también en la lengua con un patrón geográfico.
El liquen plano es una erupción papular, inflamatoria y pruriginosa de curso crónico que afecta a la piel y las mucosas. Su tasa de prevalencia en la población europea adulta oscila entre el 1% y el 3%, y es más frecuente en mujeres de mediana edad (50-59 años).14,15 Representa una reacción autoinmune mediada por células T y dirigida contra queratinocitos basales que expresan autoantígenos en su superficie y que han sido modificados por diferentes causas. Los antígenos específicos que desencadenan la respuesta inmunitaria no están claros.14,16 Entre los posibles desencadenantes señalados se encuentran la hepatitis C, los fármacos, los alérgenos de contacto y las neoplasias. Se han implicado varias citoquinas proinflamatorias como la interleucina 2, 4, 6 y 10, el factor de necrosis tumoral alfa, el interferón alfa y el factor de crecimiento transformante B1. Existen varias formas clínicas en las que el liquen plano oral afecta con mayor frecuencia a la mucosa yugal, pero también puede afectar a la lengua, las encías, el paladar y otros tejidos mucosos y conjuntivales. La forma reticular con lesiones blanquecinas entrelazadas que forman una red que afecta simétricamente a ambos lados de la mucosa yugal es la más común y suele ser asintomática. También existe una forma erosiva con úlceras superficiales que suele afectar a las caras laterales de la lengua. Cuanto mayor es el tiempo de seguimiento, más frecuente es la evolución de una forma simple a una combinada.16 Las lesiones cutáneas se encuentran en el 15-20% de los pacientes con liquen plano oral, y esta afección se ha asociado con el desarrollo de tumores orales en el 1-5% de los casos.17
Un estudio reciente revisó una base de datos de un departamento de salud que incluía a 1477 pacientes con liquen plano y 2856 controles. Se analizaron varias características clínicas y demográficas, y se encontró una asociación estadísticamente significativa con el hipotiroidismo y la dislipidemia.18
En un estudio finlandés publicado en septiembre de 2010, tras revisar las historias clínicas de 222 pacientes con liquen plano y 222 controles, se encontró una prevalencia del 15% de enfermedad tiroidea en aquellos con enfermedad tiroidea independientemente del tratamiento con levotiroxina. Hasta un tercio de los casos tenían liquen plano en la mucosa oral y en la lengua, como ocurrió en el paciente reportado. La enfermedad tiroidea previa se asocia con un riesgo dos veces mayor de padecer liquen plano oral.6 La resolución espontánea completa es poco frecuente.16 Se han descrito remisiones espontáneas en el primer año, pero la recurrencia posterior se produce en el 20% de los casos. Se ha intentado el tratamiento con corticosteroides orales, PUVA, retinoides, enoxaparina sódica, sulfasalazina, metronidazol y terapias biológicas como alefacept, efalizumab y basiliximab, con resultados variables. Todavía se necesitan estudios de eficacia con un mayor número de pacientes. Por lo tanto, dado que la regresión espontánea se produce en algunos casos y los tratamientos tienen muchos efectos secundarios, la relación riesgo-beneficio debe ser siempre evaluada antes de iniciar el tratamiento.19
En resumen, reportamos los casos clínicos de dos pacientes con PSIH y lesiones cutáneas paucisintomáticas que deben ser consideradas durante la historia clínica y la exploración física, ya que pueden ser tratadas y requieren seguimiento debido a su potencial riesgo de malignización.