MAUI, HAWAI – Antes de concluir que la erupción facial eritematosa en forma de mariposa de un paciente es un caso abierto y cerrado de lupus eritematoso cutáneo agudo, considere esto, aconsejó el Dr. George M. Martin: entre 10 y 15 millones de estadounidenses tienen acné rosácea.
«El 1% de esos pacientes con acné rosácea que tienen la enfermedad más grave, muy a menudo son diagnosticados erróneamente como si tuvieran la erupción en forma de mariposa del lupus», dijo el Dr. Martin en el Simposio Clínico de Invierno de Reumatología 2016.
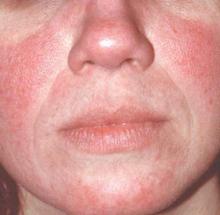
El rubor y el enrojecimiento persistente caracterizan a la rosácea eritematotelangiática.
De hecho, la rosácea -en particular el subtipo eritotelangiectásico- es la enfermedad de la piel que más a menudo se confunde con el lupus eritematoso cutáneo agudo (LEC), señaló el Dr. Martin, codirector del simposio y dermatólogo que ejerce en Maui.
Ese es un error especialmente común en el caso de que un individuo con acné rosáceo grave tenga también los síntomas musculoesqueléticos de la fibromialgia, otro trastorno muy común.
Una pista útil para separar la rosácea eritropoyética del ACLE es que «normalmente los pacientes con la erupción de mariposa del lupus agudo están enfermos. Los pacientes con rosácea están por ahí jugando al tenis y pasándolo bien con un poco de rubor», dijo.
Otras causas de una erupción en forma de mariposa que se confunden con el ACLE son la dermatitis seborreica, la dermatitis de contacto y una erupción por medicamentos fotosensibilizantes.
Puede ser necesaria una biopsia para establecer un diagnóstico, especialmente si la posibilidad de fibromialgia está enturbiando las aguas, según el Dr. Martin.
Pero los indicios cutáneos también pueden ser útiles para decidir si una erupción en forma de mariposa se debe al ACLE o a la dermatomiositis cutánea. En el lupus, la erupción suele evitar los pliegues nasolabiales, mientras que la erupción facial de la dermatomiositis los afecta. En las manos, la erupción del ACLE no afecta a los nudillos, mientras que un tercio de los pacientes con dermatomiositis presentan las lesiones rojas y escamosas conocidas como pápulas de Gottron en los nudillos. La dermatomiositis cutánea tiene predilección por el cuero cabelludo, las rodillas y los codos.
Una distinción clave es que los pacientes informarán de que las lesiones cutáneas de la dermatomiositis son muy pruriginosas o tienen una sensación de ardor; eso es poco común en la LE cutánea.
Además, las microhemorragias prominentes en los pliegues de las uñas en la cutícula distal son una pista reveladora de la dermatomiositis o posiblemente de la esclerosis sistémica, pero no forman parte del cuadro clínico del LE cutáneo. Estos cambios microvasculares son en realidad depósitos que contienen hemosiderina.
Una biopsia de piel no es útil para distinguir el LE cutáneo de la dermatomiositis cutánea. Básicamente tienen los mismos hallazgos histopatológicos, una dermatitis de interfase. Además, las pruebas de inmunofluorescencia directa y de anticuerpos antinucleares pueden ser positivas en ambas.
La dermatomiositis es más difícil de tratar con éxito que el lupus cutáneo. Los antimaláricos suelen ser ineficaces. Pero la dapsona a 100-200 mg/día suele funcionar bien en la dermatomiositis, y es un fármaco relativamente barato, dijo el Dr. Martin.
Los rasgos distintivos del lupus eritematoso cutáneo subagudo (LECS) son la fotosensibilidad y las pequeñas pápulas eritematosas que se expanden en parches y placas escamosas que se asemejan a la psoriasis. El LES es más frecuente en las mujeres hasta los 40 años aproximadamente. Es un trastorno que predomina del cuello hacia abajo. Si hay más inflamación en la cara del paciente que en el cuello, los hombros y la parte superior del torso, no se trata de un LES.
El LES puede ser inducido por fármacos o idiopático; las dos formas no difieren ni clínica ni histopatológicamente. En un paciente mayor de 50 años, el SCLE es más comúnmente una erupción relacionada con medicamentos. En una revisión de 2011, el Dr. Richard D. Sontheimer y sus coinvestigadores informaron de que los agentes antihipertensivos representaban un tercio de los casos de LES inducido por fármacos, los antifúngicos una cuarta parte, los agentes quimioterapéuticos menos del 9% y los antihistamínicos el 8% (Br J Dermatol. 2011 Mar;164:465-72).
El Dr. Sontheimer, profesor de dermatología en la Universidad de Utah en Salt Lake City, dijo recientemente al Dr. Martin que su estudio de seguimiento de los nuevos casos desde 2011, que se publicará próximamente, muestra grandes cambios en los fármacos culpables. La proporción asociada a los agentes quimioterapéuticos, los inhibidores de la bomba de protones o los biológicos se ha disparado. Y con los inhibidores de la bomba de protones ahora disponibles sin receta, es probable que esa clase de medicamentos siga creciendo en importancia como fuente de LECS inducido por medicamentos.
El Dr. Martin declaró haber formado parte de consejos científicos y/o haber sido consultor de nueve empresas farmacéuticas.