Debido a que la enfermedad del ojo seco (DED), al igual que sus patologías asociadas, implica en la mayoría de los casos un proceso inflamatorio, la lógica podría dictar que el éxito del tratamiento no requiere más que eliminar la inflamación. Sin embargo, el tratamiento no suele ser tan sencillo. Los clínicos ya no nos preocupamos únicamente de tratar la inflamación; hoy en día, nuestro objetivo es tratar su causa subyacente.
El ojo seco y sus componentes no siempre son fáciles de diagnosticar. Como hemos aprendido del informe DEWS, la DED es una enfermedad multifacética de las lágrimas y de la superficie ocular que da lugar a síntomas como sequedad, picor, escozor, ardor, visión borrosa, sensación de arena o arenilla, lagrimeo excesivo, fotofobia y, por último, pero no menos importante, trastornos visuales.1-3
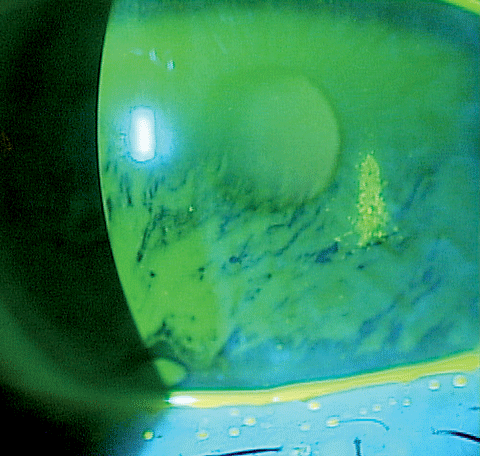
La tinción corneal en este paciente con ojo seco muestra una alteración de la barrera epitelial. En los últimos años han aparecido en el mercado diversas herramientas nuevas para combatir los factores asociados a la patogénesis del ojo seco. Haga clic en la imagen para ampliarla.
Una vez realizado el diagnóstico, el tratamiento posterior debe incluir una evaluación de los factores sistémicos o ambientales, especialmente si la presentación no es coherente con la edad o la salud general del paciente.
Este artículo ofrece una visión general de los últimos métodos y dispositivos disponibles para que los optometristas traten el ojo seco, específicamente los que tienen que ver con el ojo seco evaporativo.
La marea creciente
El ojo seco suele tener su origen en una de las dos etiologías: la deficiencia de humor acuoso o la disfunción de las glándulas de meibomio (MGD).3 La bola curva en el diagnóstico es que ambas pueden estar presentes a la vez.3 Hace años, cuando el ojo seco se consideraba simplemente una molestia, el tratamiento del ojo seco por deficiencia acuosa (ADDE) incluía lágrimas artificiales y oclusión del punto, mientras que el tratamiento de la DGM se limitaba a una dosis baja de doxiciclina o tetraciclina oral a largo plazo y a compresas calientes. Entonces apareció Restasis (ciclosporina, Allergan) y puso fin a la sabiduría convencional. De repente, la comunidad oftalmológica disponía de una forma eficaz y demostrable de aumentar la producción de lágrimas. Desde entonces, la disciplina ha mostrado un creciente interés en abordar lo que a menudo se desestimaba como una molestia.
Y es una molestia no sólo para los pacientes con DPM -que experimentan un impacto duradero en su calidad de vida- sino también para los médicos, que están viendo un aumento dramático en la prevalencia de la DPM.3-6 Un estudio de Gallup de 2012 sobre los enfermos de ojo seco preveía un crecimiento del 10,2% en los próximos 10 años.6
Las investigaciones muestran que la DED está presente en aproximadamente la mitad de los pacientes que usan lentes de contacto.7 En los pacientes con diabetes, se dice que llega al 54%.8 En los que tienen glaucoma o hipertensión ocular, llega al 59%.9 Un reciente estudio prospectivo de pacientes programados para DED utilizando la escala de la International Task Force -donde dos se considera un nivel moderado de DED- indicó que el 80,9% de los pacientes programados para cirugía de cataratas obtuvieron una puntuación de dos o superior.10 Sin embargo, sólo el 22,1% de estos pacientes habían sido diagnosticados previamente de DED.10
Algo en el aire
Un varón blanco de 24 años se presentó por la mañana con quejas de ojos rojos e irritados después de haber trabajado todo el día con el ordenador. Sin embargo, al examinarlo, sus ojos parecían notablemente sanos. Otro optometrista le había diagnosticado previamente fatiga visual por el uso del ordenador y le había recetado unas gafas para el ordenador, que sólo le aliviaron un poco.
El paciente fue reprogramado para una cita al final del día, durante la cual presentó ojos muy irritados con un edema conjuntival 3+ y OU de inyección 1++. Se le recetó Lotemax (etabonato de loteprednol, Bausch + Lomb) OU QID durante dos semanas.
En el seguimiento, el paciente informó de la mejora de sus síntomas; sin embargo, estaba claro que algo en su lugar de trabajo estaba causando el problema. Negó tener conocimiento de alguna ventana o ventilación que creara flujo de aire. Se le pidió que investigara cualquier posible flujo de aire en su entorno de trabajo y que redujera el uso de Lotemax durante las dos semanas siguientes.
En el seguimiento, informó de que había dejado de usar el Lotemax el día después de su última visita y no había tenido ningún problema desde entonces. Había encontrado una rejilla de ventilación que estaba creando indirectamente un flujo de aire en su cara en el trabajo, y había ajustado la rejilla en consecuencia, lo que resolvió el problema.
La lección: a pesar de nuestro arsenal cada vez mayor de terapias sofisticadas para el ojo seco, a veces prestar una atención cuidadosa a las condiciones en las que nuestros pacientes trabajan, viven y juegan dará lugar a ajustes simples que pueden hacer mejoras duraderas.
Añadir a estas estadísticas la comprensión de que la prevalencia del ojo seco aumenta con la edad, y nuestra población de edad avanzada sigue creciendo, y es razonable estar en la búsqueda de este proceso de la enfermedad en todos los pacientes mayores de 65 años.11
La conclusión: es bastante probable que te encuentres con el ojo seco a un ritmo cada vez mayor, y con tantos métodos de tratamiento disponibles, puedes ser responsable de devolver la calidad de vida a los pacientes, ya sea que hayan desarrollado el ojo seco después de una cirugía, de años de uso de lentes de contacto o simplemente debido a la edad.
Anatomía de la película lagrimal
Para tratar adecuadamente la DGM, los médicos deben conocer primero la anatomía de la película lagrimal y los orígenes de cada capa, elementos críticos que le ayudarán a determinar el tratamiento más adecuado para resolver el proceso de la enfermedad subyacente que dio lugar a la DED.
Para repasar brevemente, la película lagrimal está formada por tres capas: mucina, acuosa y lípida.12
La capa de mucina, que tiene un grosor de entre 0,02µm y 0,05µm, es la más interna y fina. Mantiene la estabilidad de la película lagrimal y es un producto de las células caliciformes conjuntivales.12 Las células epiteliales producen glicocálix para ayudar a unir la capa de mucina a la superficie epitelial.12
La capa acuosa, de unos 0,7µm de grosor, es la más gruesa de las tres. Esta capa intermedia está formada por las secreciones de las glándulas lagrimales y accesorias. Contiene electrolitos, proteínas, anticuerpos, oxígeno, dióxido de carbono, minerales y glucosa.12
La capa externa, formada por lípidos, tiene un grosor de aproximadamente 0,1µm y contiene ésteres y glicerol, así como ácidos grasos. Su función es impedir la evaporación del agua. Esta capa es un producto de las glándulas de meibomio y de las glándulas de Zeiss.12
Los investigadores han demostrado que la MGD está presente hasta en 86 de cada 100 casos de ojo seco.5 Se desconoce la etiología exacta de la MGD. Sin embargo, está claro que dos patologías parecen ser clave: la disminución de la capa lipídica debido a la queratinización de la anatomía del conducto terminal y una acumulación de material celular y lipídico dentro de la lámina del conducto.13
Mucha de la investigación -y del desarrollo de productos- se ha centrado en mejorar la función de las glándulas de Meibomio revirtiendo o eliminando estas dos patologías.
Enfoque clínico
Después de diagnosticar a un paciente con DED, los clínicos deben determinar si se trata de ADDE, MGD o (como es común) una combinación de ambas. A continuación, determinar qué proceso es el que contribuye más significativamente a la presentación y dirigir su enfoque terapéutico adecuadamente.
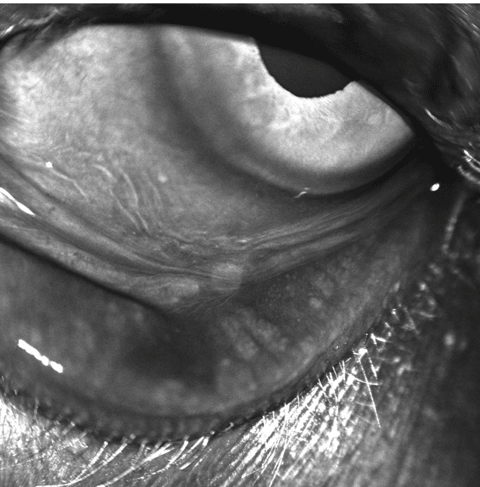
Este paciente demuestra claramente la caída de las glándulas de meibomio. Haga clic en la imagen para ampliarla.
La mayoría de los pacientes que presentan una enfermedad de ojo seco 2+ tienen una mínima expresión de aceite de las glándulas de meibomio, según el informe DEWS.3 Inicialmente, puede ser difícil determinar un diagnóstico diferencial preciso basado en la tinción y la expresión de las glándulas de meibomio, ya que el proceso inflamatorio creará hallazgos consistentes tanto con la ADDE como con la MGD. Con demasiada frecuencia, esto puede inducir a error e iniciar al profesional y al paciente en el camino equivocado del tratamiento si la causa subyacente es más significativamente ADDE en lugar de MGD. Dado que los tratamientos para ambos diagnósticos pueden tardar meses en producir resultados, es obviamente esencial realizar el mejor diagnóstico inicial antes de intentar un tratamiento a largo plazo.
El uso inicial de un esteroide tópico QID durante dos a cuatro semanas puede reducir la inflamación, permitiendo al clínico hacer un diagnóstico inicial más preciso y un plan de tratamiento inicial. El Informe del Taller Internacional de Ojo Seco afirma que, al menos en algunos casos, la inflamación periglandular contribuye a la DMG.3
En nuestra práctica, normalmente iniciamos el uso a corto plazo de un esteroide tópico para reducir la inflamación en y alrededor de las glándulas de Meibomio y ayudar a restaurar el flujo libre de aceite a través de la expresión digital. Si esto tiene éxito, continuaremos con la confianza razonable de que el tratamiento de la ADDE mejorará la DED en general. Dado que este paciente tiene ADDE, nuestro régimen médico normalmente sería disminuir el esteroide durante el primer mes de tratamiento, introducir ciclosporina 0,5% OU BID y hacer un seguimiento en tres meses. Estos pacientes reciben una educación exhaustiva en el momento del diagnóstico sobre la naturaleza crónica de la enfermedad y entienden que tendrán que ser tratados y/o controlados de forma rutinaria.
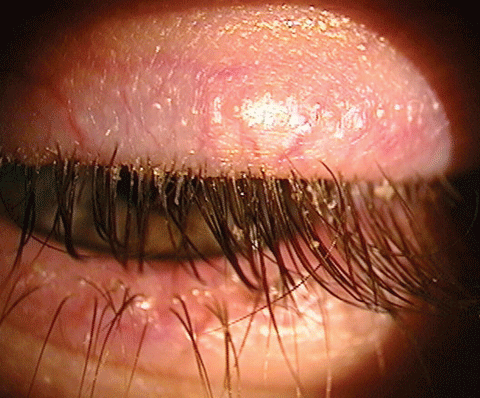
La blefaritis es una infección inflamatoria que puede provocar la enfermedad del ojo seco. Existen varios productos en el mercado para tratar esta afección. Haga clic en la imagen para ampliarla.
Cuando la reducción de la inflamación periglandular no da lugar a la deseada eliminación de la obstrucción de las glándulas de meibomio, se actúa de forma más agresiva para mejorar la producción de la capa lipídica.
Muchos profesionales inician el tratamiento tanto con un esteroide como con ciclosporina tópica. Un estudio de 2012 indica que el tratamiento con una combinación de metilprednisolona al 1% y ciclosporina al 0,5% dio lugar a una mejora de los resultados clínicos al mes en comparación con los pacientes que fueron tratados solo con ciclosporina.14 Esto sugiere que el tratamiento inicial con un esteroide puede ayudar a abordar mejor la causa subyacente del proceso inflamatorio.
El gel Lotemax (etabonato de loteprednol, Bausch + Lomb) es especialmente útil en esta fase inicial del tratamiento. Una ventaja de la forma de gel del fármaco es que la suspensión mantiene una distribución equitativa del principio activo en todo el frasco sin tener que agitarlo antes de usarlo, algo que los pacientes suelen olvidar antes de instilar un colirio. En los vehículos de administración de fármacos sin gel, esto puede dar lugar a una dilución del principio activo durante la fase inicial de la aplicación y a una sobresaturación del principio activo hacia el final del tratamiento.
Terapia más allá del frasco
Recientemente han aparecido varias opciones de tratamiento nuevas con el propósito de eliminar la necesidad constante de gotas, y los pilares como la oclusión del punto siguen desempeñando un papel. Sin embargo, incluso con el control añadido que ofrecen estas intervenciones, los pacientes con DED deben ser advertidos de que probablemente serán tratados de por vida.
A menos que usted tenga una práctica limitada al ojo seco, es raro que una práctica apoye la compra de todas las opciones disponibles. Estos productos están en varias etapas de aprobación de la FDA, pero cada uno muestra algún grado de promesa para el tratamiento del ojo seco, y la MGD específicamente.
Los tapones lagrimales, por supuesto, se han utilizado durante años como tratamiento para la DED como una forma de disminuir el drenaje lagrimal y mantener un volumen adecuado de lágrimas. Dextenza (Ocular Therapeutix), un nuevo y prometedor desarrollo que es similar en concepto aunque no es realmente un tapón lagrimal, es un depósito de fármacos intracanalicular que liberará una dosis reducida de dexametasona durante un período de cuatro semanas. Al evitar las considerables variaciones en la concentración del fármaco típicas de los medicamentos administrados por vía tópica, se cree que este enfoque de liberación sostenida proporciona una terapia más consistente. Actualmente se encuentra en fase de revisión por parte de la FDA.
BlephEx (Rysurg), un procedimiento en la consulta similar a una exfoliación agresiva del párpado, es otra prometedora intervención para la MGD. Aunque la blefaritis no es lo mismo que la MGD, su presencia también puede interferir con las secreciones de las glándulas de meibomio. Este tratamiento es similar a un cepillo de alger utilizado para la eliminación de cuerpos extraños, pero utiliza una microesponja en lugar de un cabezal de diamante. BlephEx es un procedimiento realizado por el médico para exfoliar los restos del margen del párpado, normalmente tras la aplicación de un anestésico tópico. Se tarda entre seis y ocho minutos.
Avenova (NovaBay) es un método de higiene del párpado más novedoso que puede utilizar el paciente en casa, aunque requiere una prescripción. Contiene una formulación estable de ácido hipocloroso al 0,01% -la misma molécula que utilizan los glóbulos blancos para inactivar los patógenos- en solución salina que se dice que está diseñada para su uso diario. Avenova tiene una actividad de amplio espectro contra los microorganismos comunes de los párpados, como Serratia marcescens, Staphylococcus aureus resistente a la meticilina, Staphylococcus epidermis y Staphylococcus haemolyticus.16 El paciente rocía Avenova en la superficie de los párpados con el ojo cerrado y luego lo masajea suavemente en el párpado con el dedo.
LipiFlow (TearScience), es un sistema de tratamiento de pulsación térmica para mejorar la movilidad del meibum. El dispositivo suministra calor al párpado interior junto con una presión adaptativa que limpia las glándulas sin ejercer presión sobre el globo. El procedimiento se realiza bilateralmente en la consulta y tarda unos 12 minutos en provocar la expresión de la glándula de meibomio. Puede realizarse una sola vez o repetirse en función de la respuesta del paciente.
La terapia con luz pulsada intensa (IPL) está aprobada por la FDA desde hace más de 15 años para tratar la rosácea y eliminar lesiones cutáneas superficiales. Dicho dispositivo se encuentra comúnmente en las consultas de dermatología.
![]()
Arriba, pérdida estructural significativa de las glándulas de meibomio en un paciente con MGD de moderada a grave. Abajo, el aspecto clínico de la superficie ocular y el párpado en el mismo ojo. Haga clic en la imagen de abajo para ampliarla.
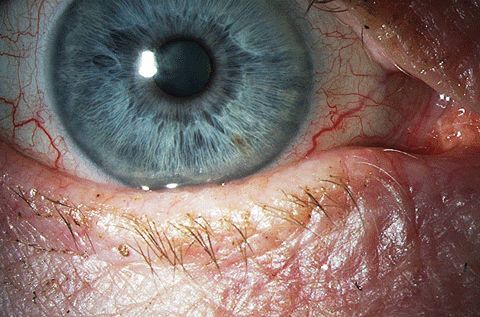
El oftalmólogo Rolando Toyos, MD, originó la idea de utilizar la IPL en el cuidado de los ojos después de que una serie de pacientes con DED se presentaran en su consulta demostrando una mejora de las características de la película lagrimal sin ningún cambio en su régimen de tratamiento – todos habían sido tratados para la rosácea con IPL.15 El dispositivo utiliza una lámpara de flash de xenón para emitir longitudes de onda de 400 nm a 1200 nm. Cuando se coloca sobre la luz, un filtro restringe la longitud de onda al rango de luz visible de 500 nm. Cuando se aplica a la piel, esta banda de luz hace que las células sanguíneas de los vasos telangiectásicos absorban la luz, se coagulen y, finalmente, se cierren los vasos sanguíneos.16 Algunos estudios plantean la hipótesis de que el tratamiento con IPL cerca del párpado hace que los vasos sanguíneos anormales se cierren y se observe un efecto positivo en los pacientes con MGD.
La IPL está contraindicada en pacientes con una pigmentación más oscura, ya que el pigmento absorbe la luz, lo que la hace ineficaz. Aunque la IPL es prometedora en el tratamiento de la MGD, las leyes sobre el alcance de la práctica pueden obstaculizar su uso generalizado por parte de los optometristas. Sin embargo, numerosas juntas estatales de optometría interpretan que las leyes de ese estado permiten que esta tecnología esté dentro del ámbito de la práctica de la optometría. Antes de aplicar cualquier tratamiento con IPL en la consulta, los médicos deben consultar a su junta estatal para asegurarse de que no existe ningún texto prohibitivo que impida su uso por parte de los optometristas.
El tratamiento de la MGD en la práctica clínica sigue siendo un reto, ya que el cumplimiento por parte de los pacientes de las terapias autoadministradas recomendadas por el médico es notoriamente escaso.17 Por lo tanto, para proporcionar un tratamiento más eficaz del ojo seco, los médicos deben investigar opciones en la consulta que puedan ofrecer una mejora clínica que sea inmediata e independiente del cumplimiento (o falta de cumplimiento) por parte del paciente. Algunos fabricantes ofrecen un periodo de prueba para asegurarse de que la demografía de sus pacientes soportará el gasto adicional y cubrirá los gastos generales iniciales. Una vez que se afine en cómo tratar mejor la DED en su población particular, podrá comenzar a mejorar la calidad de sus vidas durante años.
El Dr. Moore es instructor clínico senior del Colegio de Optometría de Kentucky en Pikeville, KY y actualmente es vicepresidente de la Asociación de Consejos Reguladores de Optometría.
1. Alcance del mercado. 2011 Comprehensive Report on The Global Dry Eye Products Market. Louis, MO: Market Scope, noviembre de 2011.
2. National Eye Institute. Facts about dry eye. www.nei.nih.gov/health/dryeye/dryeye. Consultado el 7 de abril de 2016.
3. La definición y clasificación de la enfermedad del ojo seco: Informe del Subcomité de Definición y Clasificación del Taller Internacional de Ojo Seco (2007) Ocul Surf. 2007;5:75-92.
4. Kim KW, Han SB, Han ER, et al. Asociación entre la depresión y la enfermedad del ojo seco en una población de edad avanzada. Invest Ophthalmol Vis Sci. 2011 Oct 10;52(11):7954-8.
5. Lemp M, Crews L, Bron A, et al. Distribución de la deficiencia acuosa y del ojo seco evaporativo en una población de pacientes basada en la clínica. Cornea. 2012 May;31(5):472-8.
6. The Gallup Organization, Inc. The 2012 Gallup Study of Dry Eye Sufferers. Princeton, NJ: Multi-Sponsor Surveys, Inc; 2012.
7. Doughty M, Fonn D, Richter D, et al. A patient questionnaire approach to estimating the prevalence of dry eye symptoms in patients presenting to optometric practices across Canada. Optometry and Vision Science. 1997;74(8):624-31.
8. Manaviat M, Rashidi M, Afkhami-Ardekani M, Reza Shoja M. Prevalence of dry eye syndrome and diabetic retinopathy in type 2 diabetic patients. BMC Ophthalmology. 2008 June 2;8:10.
9. Leung E, Medeiros F, Weinreb R. Prevalencia de la enfermedad de la superficie ocular en pacientes con glaucoma. J Glaucoma. 2008 Aug;17(5):350-5.
10. Trattler W, Reilly C, Goldberg D, et al. Catarata y ojo seco: Estudio prospectivo de evaluación de la salud de los pacientes con cataratas en la superficie ocular. 2011 American Society of Cataract and Refractive Surgery Annual Meeting, San Diego, Calif.
11. Schaumberg DA, Sullivan DA, Buring JE, Dana MR. Prevalencia del síndrome del ojo seco entre las mujeres estadounidenses. Am J Ophthalmol. 2003 Aug; 136(2):318-26.
12. Creech J, Do L, Fatt I, Radke C. In vivo tear film thickness and implications for tear film stability. Curr Eye Res. 1998 Nov 17(11)1058-66.
13. Tomlinson A, Bron A, Korb D. The International Workshop on Meibomian Gland Dysfunction: Report of the Diagnosis Subcommittee. Investigative Ophthalmology & Visual Science. Marzo 2011;52:2006-49.
14. Byun Y, Kim T, Kown S, et al. Eficacia del tratamiento combinado de ciclosporina al 0,05% y metilprednisilina al 1% para el ojo seco crónico. Cornea, 2012 May;31(5):509-13.
15. Papageorgiou P, Clayton W, et al. Tratamiento de la rosácea con luz pulsada intensa: Mejora significativa y resultados duraderos. Br J Dermatol 2008:159;3;628-32.
16. Toyos R, McGill W, Briscoe D. Tratamiento con luz pulsada intensa para la enfermedad del ojo seco debido a la disfunción de las glándulas de Meibomio; un estudio retrospectivo de 3 años. Photomed Laser Surg. 2015 Jan 1;33(1):41-6.
17. Geerling G, Tauber J, Baudouin C, et al. The International Workshop on Meibomian Gland Dysfunction: report of the subcommittee on management and treatment of meibomian gland dysfunction. Invest Ophthalmol Vis Sci. 2011; 52: 2050-2064.