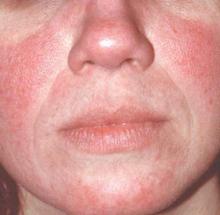
MAUI, HAWAII – Antes de concluir que a erupção borboleta facial eritematosa de um paciente é um caso aberto e fechado de lúpus eritematoso cutâneo agudo, considere isto, o Dr. George M. Martin aconselhou: 10-15 milhões de americanos têm rosácea acne.
“O 1% dos doentes com rosácea acne com a doença mais grave andam muito frequentemente a passear com um diagnóstico erupção cutânea de lúpus”, disse o Dr. Martin no Simpósio Clínico de Inverno de Reumatologia de 2016.
 Sociedade Nacional de Rosácea
Sociedade Nacional de Rosácea
Indeed, rosácea – particularmente o subtipo eritrotelangiectásico – é a doença cutânea mais frequentemente confundida com lúpus eritematoso cutâneo agudo (ACLE), observou o Dr. Martin, codirector do simpósio e um dermatologista que pratica em Maui.
É um erro particularmente comum no caso de um indivíduo com rosácea acne grave ter também os sintomas musculoesqueléticos de fibromialgia, outra doença muito comum.
Uma pista útil na separação da rosácea eritrotelangiectásica do LPA é que “normalmente os doentes com erupção cutânea do lúpus agudo estão doentes”. Os doentes com rosácea andam por aí a jogar ténis e a divertirem-se com um pouco de flush”, disse ele.
Outras causas de uma erupção cutânea borboleta que se confundem com LCA são a dermatite seborreica, a dermatite de contacto, e uma erupção foto-sensibilizadora de fármacos.
Pode ser necessária uma biópsia para estabelecer um diagnóstico, especialmente se a possibilidade de fibromialgia estiver a turvar as águas, segundo o Dr. Martin.
Mas as pistas cutâneas também podem ser úteis para decidir se uma erupção cutânea de borboletas é devida a ACLE ou a dermatomiosite cutânea. No lúpus, a erupção cutânea normalmente poupa as pregas nasolabiais, enquanto que a erupção cutânea da dermatomiosite facial as envolve. Nas mãos, a erupção cutânea do LCA poupa os nós dos dedos, enquanto um terço dos doentes com dermatomiosite têm as lesões vermelhas escamosas conhecidas como pápulas de Gottron sobre os nós dos dedos. A dermatomiosite cutânea tem uma predilecção pelo couro cabeludo, joelhos e cotovelos.
Uma distinção chave é que os pacientes relatarão que as lesões cutâneas da dermatomiosite têm muita comichão ou uma sensação de ardor; isso é incomum no LE cutâneo.
Também as microhemorragia proeminentes das unhas na cutícula distal são uma pista indicadora de dermatomiosite ou possivelmente esclerose sistémica, mas não fazem parte do quadro clínico no LE cutâneo. Estas alterações microvasculares são na realidade depósitos que contêm hemossiderina.
Uma biopsia cutânea não ajuda a distinguir o LE cutâneo da dermatomiosite cutânea. Têm basicamente as mesmas descobertas histopatológicas, uma dermatite de interface. Além disso, a imunofluorescência directa e o teste de anticorpos antinucleares podem ser positivos em ambos.
Dermatomiosite é mais difícil de tratar com sucesso do que o lúpus cutâneo. Os anti-maláricos são frequentemente ineficazes. Mas a dapsona a 100-200 mg/dia funciona frequentemente bem na dermatomiosite, e é um medicamento relativamente barato, disse o Dr. Martin.
As marcas do lúpus eritematoso cutâneo subagudo (SCLE) são a fotossensibilidade e pequenas pápulas eritematosas que se expandem em manchas escamosas e placas que se assemelham à psoríase. A LECS é mais comum em mulheres até cerca dos 40 anos de idade. É uma doença que predomina do pescoço para baixo. Se houver mais inflamação no rosto do doente do que no pescoço, ombros e tronco superior, não se trata de LECS.
SCLE pode ser induzida por drogas ou idiopática; as duas formas não diferem clinicamente ou histopatologicamente. Num paciente com mais de 50 anos de idade, a LECS é mais frequentemente uma erupção relacionada com drogas. Numa análise de 2011, o Dr. Richard D. Sontheimer e os seus coinvestigadores relataram que os agentes anti-hipertensivos foram responsáveis por um terço dos casos de LECS induzida por drogas, antifúngicos por um quarto, agentes quimioterápicos por menos de 9%, e anti-histamínicos por 8% (Br J Dermatol. 2011 Mar;164:465-72).
Dr. Sontheimer, professor de dermatologia na Universidade de Utah em Salt Lake City, disse recentemente ao Dr. Martin que o seu estudo de seguimento de novos casos a publicar em breve desde 2011 mostra grandes mudanças nos medicamentos culpados. A proporção associada a agentes quimioterápicos, inibidores da bomba de protões, ou biólogos, saltou acentuadamente. E com os inibidores da bomba de protões agora disponíveis ao balcão, é provável que essa classe de medicamentos continue a crescer em importância como uma fonte de SCLE induzida por drogas.
Dr. Martin informou ter servido em conselhos consultivos científicos para e/ou como consultor para nove empresas farmacêuticas.