Descrição
O termo varizes deriva do latim ‘varix’, que significa torcido. Uma veia varicosa é geralmente tortuosa e dilatada.
Em circunstâncias normais, o sangue colhido dos capilares venosos superficiais é dirigido para cima e para dentro através de válvulas unidireccionais para veias superficiais. Estas, por sua vez, drenam através de veias perfuradoras, que passam através da fáscia muscular para veias mais profundas enterradas sob a fáscia. O vazamento numa válvula provoca um fluxo retrógrado de volta para a veia. Ao contrário das veias profundas, que são de parede espessa e confinadas pela fáscia, as veias superficiais não suportam alta pressão e eventualmente tornam-se dilatadas e tortuosas. A falha de uma válvula exerce pressão sobre os seus vizinhos e pode resultar num fluxo retrógrado – e portanto varicosidade – de toda a rede venosa superficial local.
As veias superficiais das pernas estão normalmente envolvidas, uma vez que estas são mais susceptíveis de ficar sob pressão hidrostática devido à gravidade.
Outros processos patológicos também podem estar envolvidos, tais como uma fraqueza inerente da parede da veia. A influência da genética tem sido confirmada por estudos de gémeos e estudos genéticos.
A gravidez traz os seus próprios problemas, com factores hormonais que aumentam a maleabilidade das paredes venosas e das próprias válvulas. Na gravidez posterior, há uma expansão do volume de sangue circulante e isto é agravado pela pressão na veia cava inferior do útero em crescimento. Sabe-se que o refluxo da veia pélvica contribui para o desenvolvimento de veias varicosas primárias e recorrentes na gravidez.
Um outro mecanismo que por vezes entra em jogo é a obstrução à saída venosa. Este pode ser intravascular, como na trombose venosa profunda (TVP), ou extravascular por trauma ou compressão de estruturas circundantes, tais como tumores ou um fígado cirrótico.
Varicoses
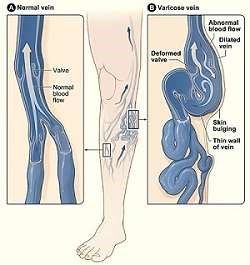
Por Jmarchn, modificado a partir de varizes.jpg do National Heart Lung and Blood Institute (NIH), CC BY-SA 3.0, via Wikimedia Commons
Varicoses na perna
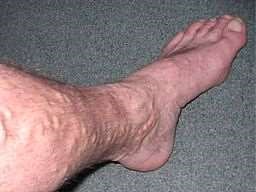
p>Por si próprio, Domínio público, via Wikimedia Commons
Epidemiologia
Varicose venosa são extremamente comuns. Os estudos de prevalência variam, mas os dados de prevalência variam; contudo, pensa-se que se encontram em cerca de 10-20% dos homens e 25-33% das mulheres.
Em 2009/10 foram realizados 35.659 procedimentos de varizes no NHS.
As taxas de prevalência tendem a ser mais elevadas nos países industrializados e em regiões mais desenvolvidas.
Factores de risco
- Prevalência
- Obesidade
- Idade avançada (>65 anos)
Apresentação
História
É importante estabelecer na consulta inicial a razão pela qual o paciente apresentou. Os pacientes com preocupações cosméticas apresentam menos frequentemente do que antes, mas ainda são ocasionalmente vistos com veias ou veias tortuosas assintomáticas mas desagradáveis.
Em geral, os pacientes apresentarão sequelas crónicas como prurido, desconforto e peso das pernas, cólicas nocturnas, edema, sensações de ardor, paraestesia, intolerância ao exercício, ou pernas inquietas. Os sintomas subjectivos são geralmente mais graves nas fases iniciais da condição, menos graves nas fases médias e piores nos últimos anos. A dor associada a veias varicosas maiores é geralmente descrita como uma dor chata que é pior depois de uma postura prolongada. Os factores agravantes podem incluir gravidez, hormonas exógenas, menstruação e, ocasionalmente, relações sexuais.
Parte dos sintomas que apresentam, a história deve incluir:
- História de problemas venosos anteriores, quaisquer veias anormais visíveis e qualquer história de varicosidades na gravidez.
- Todos os factores de risco, tais como história familiar de varizes, um trabalho que envolva uma postura prolongada, história passada de trauma.
- História de edema, data de início, quaisquer factores de risco, qualquer variação ao longo do dia, grau de endurecimento e localização.
- História de quaisquer episódios anteriores de trombose ou tromboflebite venosa superficial ou profunda.
- História de hemorragia de varizes.
- História de qualquer comorbidade cardiovascular.
História de quaisquer avaliações ou tratamentos hospitalares anteriores.
Examinação
- Um exame completo deve incluir uma avaliação geral do estado cardiovascular do paciente e um exame abdominal para excluir causas secundárias, tais como tumores que possam estar a causar compressão venosa externa.
- Para mapear as áreas de varicosidade, examinar o paciente de pé em primeira instância. Para confirmar que um inchaço é uma veia varicosa, pressione suavemente sobre a área. A veia irá esvaziar-se e depois voltar a encher.
- Após ter terminado a inspecção, peça ao doente para se deitar, e identifique a junção safenofemoral. Uma boa maneira de o fazer é localizar a artéria femoral, que fica entre a espinha ilíaca superior anterior e a sínfise púbica, através da sensação do pulso. A veia é medial à artéria e a junção safenofemoral cerca de dois dedos abaixo do ligamento inguinal.
li>Attempt to identify which vein the varicosities drain into. As varizes da veia safena curta são normalmente vistas abaixo do joelho e são distribuídas posterolateralmente. As varizes das veias safenas longas podem percorrer todo o comprimento da perna e distribuem-se mais medialmente.li>Inspeccionar a pele para alterações sugestivas de insuficiência venosa crónica. Estas podem incluir úlceras, lipodermatite, pigmentação, telangiectasia ou eczema.
li>Ask the patient to stand and tap the varicosity lower down the leg. Uma sensação de emoção fluida ao nível da válvula indica que é incompetente.
Dois testes foram classicamente utilizados para avaliar a competência valvular (teste de Trendelenburg) e a patência venosa profunda (teste de Perthes). Foram suplantados em grande medida por outras investigações não invasivas (ver “Investigações”, abaixo), mas podem ainda ser relevantes num contexto de cuidados primários. O Royal College of Surgeons em Inglaterra espera que os seus candidatos a membros abandonem os testes de Trendelenburg, Perthes e sapateado a favor da avaliação Doppler manual, mas que compreendam os princípios por detrás das técnicas.
p> teste de Trendelenburg
Isto pode por vezes distinguir pacientes com refluxo venoso superficial daqueles com válvulas venosas profundas incompetentes. O paciente deve deitar-se com a perna levantada, permitindo que as veias se esvaziem. Um torniquete é aplicado à coxa na abertura da safena. Se a válvula for competente, a veia deve ser preenchida por baixo. Se a válvula for incompetente, a veia encherá por cima ao retirar o torniquete. Isto pode ser repetido a vários níveis, até se localizar uma válvula incompetente.
Manobra de Perthes
Esta manobra é utilizada para distinguir fluxo anterógrado de fluxo retrógrado em varicosidades superficiais. O fluxo anterógrado é um indicador do fluxo colateral em torno de uma obstrução venosa profunda. Um torniquete é aplicado a uma perna varicosa de tal forma que as veias superficiais são comprimidas sem que seja aplicada pressão sobre os vasos profundos. O paciente é então solicitado a ficar de pé repetidamente na ponta dos pés, activando os músculos da panturrilha. Normalmente, isto esvaziaria as varizes mas, na presença de obstrução profunda das veias, paradoxalmente, estas ficariam congestionadas.
Diagnóstico diferencial
- Celulite
- Síndrome de Oler-Weber-Rendu
- Flebite superficial
- DVT
Investigações
Imaging
Som ultra-som duplex é a modalidade preferida. Utiliza uma combinação de Doppler e ultra-som convencional. Fornece informação mais detalhada do que um Doppler manual e é melhor para confirmar o diagnóstico e o padrão de doença venosa. Isto ajuda a determinar a opção de tratamento mais apropriada.
O ultrassom duplex a cores é uma técnica mais recente que fornece informação mais sensível sobre a morfologia das veias varicosas.
Testes fisiológicos da função venosa
Estes podem ser úteis como complemento à imagiologia em casos complexos e na investigação da eficácia dos tratamentos:
- Tempo de enchimento venoso – o tempo necessário para a perna inferior se encher de sangue depois de ter sido esvaziada ao máximo pela bomba do músculo vitelo.
- Extracção venosa máxima – o tempo necessário para que uma perna distendida por um torniquete se esvazie ao máximo. É uma medida de possível obstrução venosa.
- Fracção de ejecção da bomba de músculo – utilizada para detectar falha da bomba muscular para expelir sangue da perna inferior.
h2>Doenças associadas
- DVT; qualquer condição que cause falha da bomba de músculo de vitelo (por exemplo, doença neuromuscular, condições de desperdício muscular).
- Doença arterial – uma revisão da literatura encontrou algumas evidências que sugerem uma ligação entre a doença arterial periférica e as veias varicosas. As evidências para uma associação com a hipertensão foram mais fracas.
- Trombofilia – um estudo descobriu que pacientes com esta condição tinham uma maior incidência de varizes do que os que não tinham.
Estaging
Vários sistemas de classificação foram utilizados, sendo o original a classificação CEAP (Quadro clínico, Etiologia, Distribuição anatómica e Fisiopatologia), elaborada pelo Comité de Consenso do Fórum Venoso Americano. Isto incluiu características como o número e extensão das varicosidades, a presença de alterações cutâneas e o efeito incapacitante de quaisquer sintomas. O sistema original foi publicado em 1994 e tem sido actualizado ao longo do tempo. A revisão mais recente foi em 2020.
Gestão
Cuidados primários
É importante determinar porque é que o paciente se apresenta para tratamento. Um terço dos pacientes tem sintomas não relacionados com varizes, ou pode simplesmente estar a procurar conselhos sobre possíveis complicações ou deterioração.
Mudanças de estilo de vida
A base de evidência que aborda a questão das mudanças de estilo de vida, tais como perda de peso e exercício é limitada, mas é mais provável que sejam benéficas na prevenção do desenvolvimento inicial das varizes e das suas complicações, em vez de inverter o processo da doença uma vez estabelecido (ver ‘Prevenção’, abaixo). Os pacientes devem ser aconselhados a evitar uma postura de pé prolongada e a manter a(s) perna(s) elevada(s) quando possível.
p>Meias de compressão
O National Institute for Health and Care Excellence (NICE) não recomenda tratamento com meias de compressão, a menos que o tratamento intervencionista não seja apropriado. Se forem usadas meias de compressão, é importante excluir doenças arteriais antes de as prescrever, medindo o índice de pressão tornozelo-braço (ABPI) usando um Doppler. As meias de classe 1 (ligeira) ou classe 2 (média) abaixo do joelho são geralmente suficientes, a escolha depende da gravidade das varicosidades e da tolerabilidade da compressão. As meias com comprimento de coxa podem ser benéficas se as varicosidades se estenderem acima do joelho. As meias de ponta aberta podem ser apropriadas para pessoas que têm problemas nos pés, tais como artrite ou infecção fúngica dos dedos dos pés. Devem ser tiradas à noite e substituídas a cada três a seis meses. Os pacientes devem ser alertados de que as meias não podem impedir que se desenvolvam novas varizes ou que as existentes se agravem. A base de provas que apoiam a sua utilização durante a gravidez é mais fraca, mas algumas mulheres podem achá-las úteis no controlo dos sintomas.
Se as meias de compressão forem oferecidas após tratamentos de intervenção, não devem ser usadas por mais de sete dias.
Quando se refere
Refer de acordo com as políticas locais, se disponíveis; considerar sempre a saúde geral da paciente e as comorbilidades ao avaliar a adequação do encaminhamento.
- Referência de emergência onde há hemorragia activa de uma veia varicosa que corroeu a pele.
- Referência de emergência se houver um historial de hemorragia activa e ainda um risco de mais hemorragia. Os pacientes com úlceras progressivas das pernas ou úlceras dolorosas apesar do tratamento também devem ser encaminhados rapidamente.
- Veias duras e dolorosas indicativas de trombose venosa superficial.
- Insuficiência venosa suspeita.
- Uma úlcera venosa da perna (uma ruptura na pele abaixo do joelho que não cicatrizou no prazo de duas semanas) – referir no prazo de duas semanas.
- Uma úlcera venosa da perna cicatrizada.
- Considerar a necessidade de encaminhamento em mulheres grávidas, uma vez que os tratamentos intervencionais são pouco prováveis de serem uma proposta realista.
li> encaminhamento para:
- li>Veias varicosas primárias ou recorrentes que causam sintomas (por exemplo, dor, dor, desconforto, inchaço, peso, ou comichão).li>Mudanças da pele das pernas tais como pigmentação ou eczema, que se pensa serem causadas por insuficiência venosa crónica.
Opções de tratamento nos cuidados secundários
Embora a cirurgia convencional ainda seja realizada, NICE recomenda que, para veias varicosas confirmadas com refluxo truncal, procedimentos minimamente invasivos tais como ablação por radiofrequência, terapia laser endovenosa ou escleroterapia com espuma devem ser considerados em primeiro lugar.
Ablação endotérmica
Ablação endotérmica (radiofrequência) envolve a selagem do lúmen da veia safena longa, fornecendo energia de radiofrequência através de um cateter sob orientação de ultra-sons. Uma alternativa é a terapia laser endovenosa que funciona através da entrega de laser de alta intensidade através de um fio embainhado guiado para a veia.
p>Ecleroterapia com espuma guiada por ultra-sons
Esta é recomendada se a ablação endotérmica não for adequada. Envolve a injecção de esclerose guiada por imagem sob a forma de espuma. O tetradecilsulfato de sódio é um esclerosante típico e o gás utilizado é geralmente dióxido de carbono ou ar. Recomenda-se que os tributários incompetentes de varizes sejam tratados ao mesmo tempo.
Se a escleroterapia com espuma for inadequada, considere a cirurgia convencional.
Avulsão
Esta é uma técnica muito antiga em que são feitas pequenas incisões sobre cada varicosidade e que parte da veia é excisada usando um gancho ou um fórceps.
Desnudamento
Um fio, plástico ou haste metálica é passada através do lúmen da veia safena e puxada até que toda a veia seja desnudada da perna. O decapamento por inversão é um refinamento deste método, no qual a veia é virada sobre si mesma durante a remoção.
O decapamento parcial até ao joelho pode causar menos trauma neurológico do que o decapamento até ao tornozelo. Preserva o tecido venoso que pode ser subsequentemente necessário para técnicas de enxertia venosa (por exemplo, cirurgia de revascularização do miocárdio). É o método invasivo actualmente preferido.
p>Flebectomia de ambulatório
Pode ser realizada, utilizando anestesia local, como procedimento ambulatorial. Pequenas incisões múltiplas são feitas na pele sobrepondo-se à veia, que é enganchada e extraída de forma fragmentada. A técnica é particularmente adequada para veias tortuosas inacessíveis a técnicas de arame fino, tais como ablação a laser. As contra-indicações são refluxo nas junções safenofemoral ou sapenopoplítea, que devem ser tratadas por outros meios.
Cleroterapia por injecção
Até utilizado como tratamento de primeira linha para novas varicosidades, está agora a ser utilizado com menos frequência devido a preocupações sobre manchas e ulceração da pele. Só é indicado para varizes abaixo do joelho e é principalmente utilizado para veias persistentes ou recorrentes após cirurgia. Tem sido largamente substituída por escleroterapia de espuma. Uma revisão da Cochrane concluiu que as evidências apoiavam o lugar actual deste tratamento, que é normalmente reservado para veias recorrentes após cirurgia e para veias com fio.
Complicações
- Complicações directamente relacionadas com varizes incluem hemorragia e tromboflebite.
- Complicações relacionadas com o aumento da pressão resultante da incompetência venosa crónica (hipertensão venosa) incluem úlceras venosas, edema, pigmentação cutânea, eczema varicoso, atrofia blanche (áreas brancas lisas de tecido cicatricial atrófico com telangiectasia) e lipodermatosclerose (áreas de endurecimento resultantes da fibrose da gordura subcutânea).
- Complicações potenciais do tratamento incluem DVT e embolia pulmonar, paraestesia por lesão do nervo sural ou do nervo safeno e o desenvolvimento de hematomas. Sabe-se que ocorrem queimaduras cutâneas se os cateteres de radiofrequência forem colocados demasiado perto da pele.
Prognóstico
Veias varicosas não tratadas tendem a tornar-se maiores com o tempo e os doentes com refluxo significativo são propensos a desenvolver ulceração venosa crónica. Estudos a longo prazo sobre o resultado do tratamento cirúrgico têm sido menos do que encorajadores. 13,5% da cirurgia das veias varicosas é para recidiva. Os estudos sugerem uma oclusão de 90-98% com ablação por radiofrequência após dois anos. A taxa de encerramento para o tratamento endovenoso com laser ao fim de dois anos foi de 93,4%. Para a escleroterapia com espuma, a taxa de recorrência clínica com sintomas significativos foi de 4% aos cinco anos.
Prevenção
Diversos factores como a predisposição genética, o sexo e o aumento da idade são inevitáveis. Há provas de que o controlo do peso actua como medida preventiva primária, mas apenas para as mulheres. Não existem provas suficientes para apoiar a eficácia dos conselhos de auto-ajuda no que diz respeito a factores potencialmente evitáveis, tais como sentar ou ficar de pé durante muito tempo, roupa interior apertada, dieta pobre em fibras, obstipação e tabagismo. Assim sendo, estão a ser feitas perguntas sobre a quantidade de recursos de cuidados de saúde a investir globalmente no desenvolvimento de novos (e inevitavelmente mais caros) métodos de investigação e tratamento de varizes, quando recursos semelhantes não são dirigidos à prevenção.